Taglio cesareo: indicazioni, preparazione, tecniche, gestione postoperatoria
Questo articolo è solo a scopo informativo
Il contenuto di questo sito web, inclusi testi, grafici e altri materiali, è fornito solo a scopo informativo. Non sono da intendersi come consigli o indicazioni. Per quanto riguarda la tua specifica condizione medica o il tuo trattamento, ti invitiamo a consultare il tuo operatore sanitario.
Il taglio cesareo è uno degli interventi chirurgici più antichi in medicina ma solo negli ultimi decenni è emerso un sistema di standard basati su prove scientifiche che orientano le indicazioni, la tecnica e la gestione postoperatoria.
Secondo l’OMS (2021) la frequenza ottimale dei parti cesarei nella popolazione è del 10-15%, tuttavia, in alcuni paesi questa percentuale supera il 30-40%. L’uso eccessivo della chirurgia senza indicazioni rigorose aumenta il rischio di complicanze materne e fetali, nonché l’incidenza di anomalie placentari e rottura uterina nelle gravidanze successive.
Indicazioni per eseguire un taglio cesareo
Indicazioni materne
Indicazioni assolute
- Placenta previa totale con emorragia/occlusione dell’orifizio interno dell’utero;
- Rottura o rischio di rottura dell’utero;
- Eclampsia grave, sindrome HELLP, dove è necessario procedere al parto il prima possibile;
- Gravi deformità pelviche che impediscono il movimento fetale;
- Infezione genitale da herpes attiva al momento del parto (rischio di infezione neonatale).
Indicazioni relative
- Malattie somatiche scompensate (cardiopatia grave, ipertensione polmonare);
- Cicatrici uterine multiple dovute a precedenti interventi chirurgici;
- Rifiuto del parto vaginale in presenza di rischi medici giustificati (decisione individuale).
Indicazioni fetali
- Ipossia fetale acuta confermata dal monitoraggio elettronico fetale (EFM), dal profilo biofisico o dal pH del sangue fetale;
- Presentazione anomala: presentazione trasversale, obliqua o podalica in assenza delle condizioni di sicurezza previste per il parto vaginale;
- Gravidanze multiple se il primo feto non è in presentazione cefalica;
- Vasa praevia e altre anomalie vascolari del cordone ombelicale;
- Feto di grandi dimensioni con bacino clinicamente stretto.
Indicazioni per condizioni combinate
Una combinazione di fattori di rischio moderati (per es, presentazione podalica + cicatrice uterina + ipossia fetale) può anche essere motivo di taglio cesareo elettivo.
Un aspetto fondamentale è che gli interventi chirurgici elettivi non devono essere eseguiti prima della 39ª settimana di gestazione, al fine di ridurre l’incidenza di complicanze respiratorie nel neonato (NICE NG192, 2021).
Preparazione preoperatoria per un taglio cesareo
1. Valutazione clinica e consenso informato
Vengono analizzati l’anamnesi medica e ostetrica e i parametri di laboratorio (Hb, Ht, profilo coagulativo, gruppo sanguigno, fattore Rh). Alla donna vengono spiegati in dettaglio lo scopo, i rischi e le alternative all’intervento chirurgico, in seguito viene documentato il consenso informato.
Per il taglio cesareo elettivo, si raccomanda di consultare un anestesista per discutere il tipo di anestesia e la possibilità di un’interazione precoce tra madre e bambino.
2. Profilassi antibiotica
Secondo ACOG (2023) e RCOG (2022):
- Cefazolina 2 g EV, 30 minuti prima dell’incisione; se il peso della madre è > 120 kg, somministrare 3 g;
- Per le allergie, clindamicina + gentamicina;
- Dose aggiuntiva in caso di durata dell’intervento chirurgico > 2 ore o emorragia massiva > 1500 ml.
3. Prevenzione delle complicanze tromboemboliche
- Compressione elastica degli arti inferiori per tutte le donne in travaglio;
- Eparine a basso peso molecolare (enoxaparina 40 mg/giorno): in caso di fattori di rischio di TEV (obesità, vene varicose, età > 35 anni);
- Somministrazione di LMWH, 6-12 ore dopo l’intervento chirurgico, se non vi sono segni di sanguinamento.
4. Assistenza anestesiologica
L’anestesia regionale (spinale o combinata spinale-epidurale) è il metodo preferito per il taglio cesareo di routine.
Vantaggi:
- Il paziente è vigile;
- Il rischio di aspirazione è minimo;
- È possibile l’interazione precoce con il neonato.
L’anestesia generale è indicata in caso di controindicazioni (coagulopatia, grave ipovolemia, urgenza < 5 minuti).
5. Preparazione psico-emotiva e coinvolgimento del partner
I protocolli attuali (NICE, OMS) consentono la presenza del partner durante il taglio cesareo elettivo, a patto che venga mantenuta la sterilità, il che riduce l’ansia e migliora l’adattamento materno.
Tecniche chirurgiche moderne per il taglio cesareo
Principi generali di accesso chirurgico
Lo scopo della tecnica chirurgica di taglio cesareo è quello di garantire un parto sicuro, rapido e non traumatico, minimizzando l’emorragia e, allo stesso tempo, conservando l’integrità anatomica dei tessuti, in modo tale da salvaguardare la funzione riproduttiva della donna.
Le attuali raccomandazioni internazionali (NICE NG192, OMS 2021, ACOG 2023, RCOG 2022) sottolineano la necessità di metodi delicati e standardizzati, riducendo al minimo l’uso di strumenti affilati ed elettrochirurgia, nonché il rifiuto di manipolazioni di routine che non si sono dimostrate efficaci (sutura del peritoneo, drenaggio).
Tipi di incisioni cutanee e fasciali
Incisione di Pfannenstiel
L’accesso più comunemente utilizzato per il taglio cesareo elettivo. L’incisione viene praticata 2–3 cm sopra la sinfisi, arcuata, lunga 12–15 cm.
- Dissezione strato per strato: cute, tessuto sottocutaneo, fascia anteriore dei muscoli retti addominali, stripping muscolare smussato, dissezione peritoneale.
- Vantaggi: buon risultato estetico, riduzione del rischio di ernie postoperatorie, adeguata visibilità con un segmento uterino inferiore sviluppato.
- Svantaggi: visibilità limitata in caso di aderenze gravi, può essere tecnicamente più difficile in situazioni di emergenza.
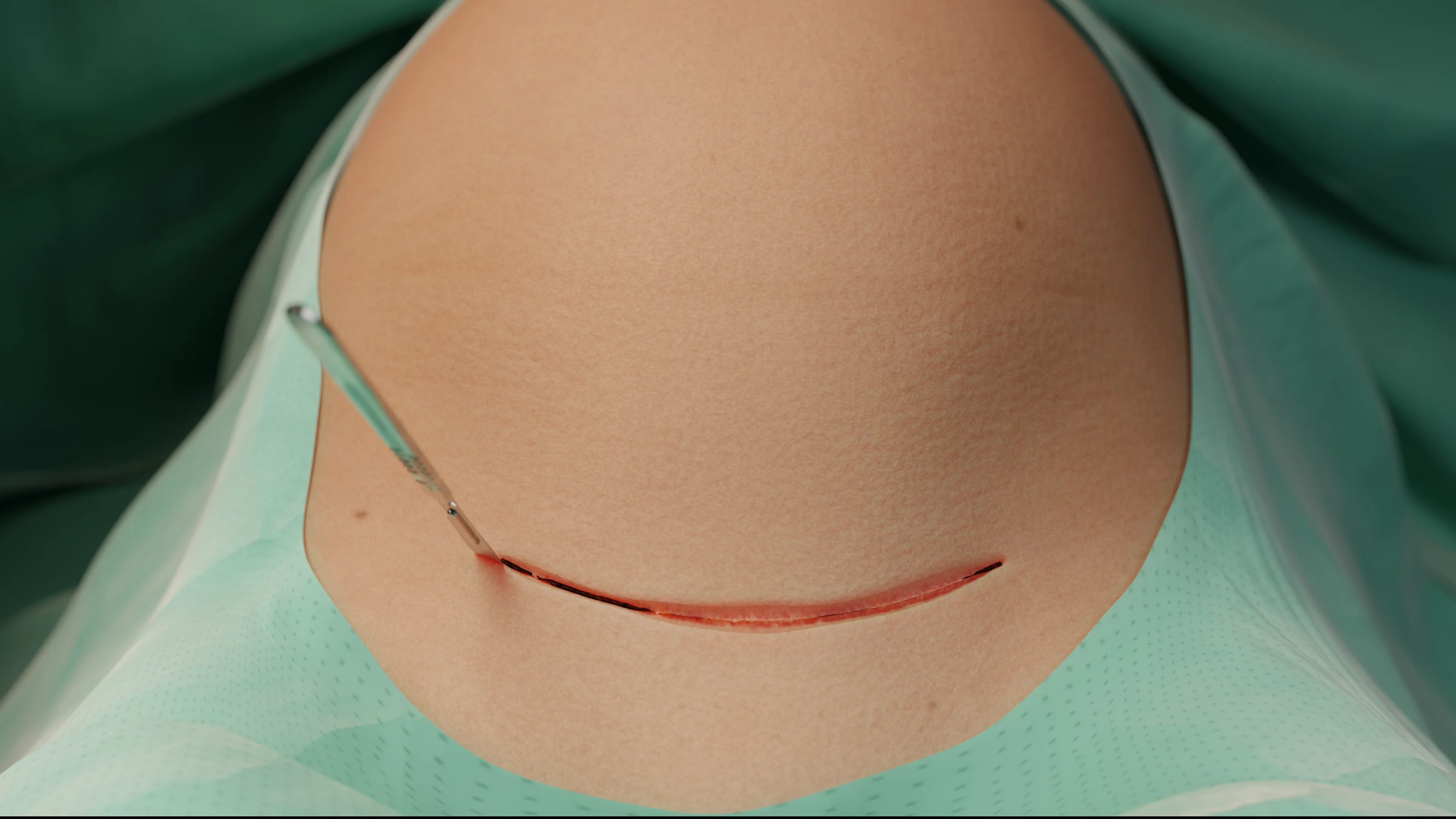
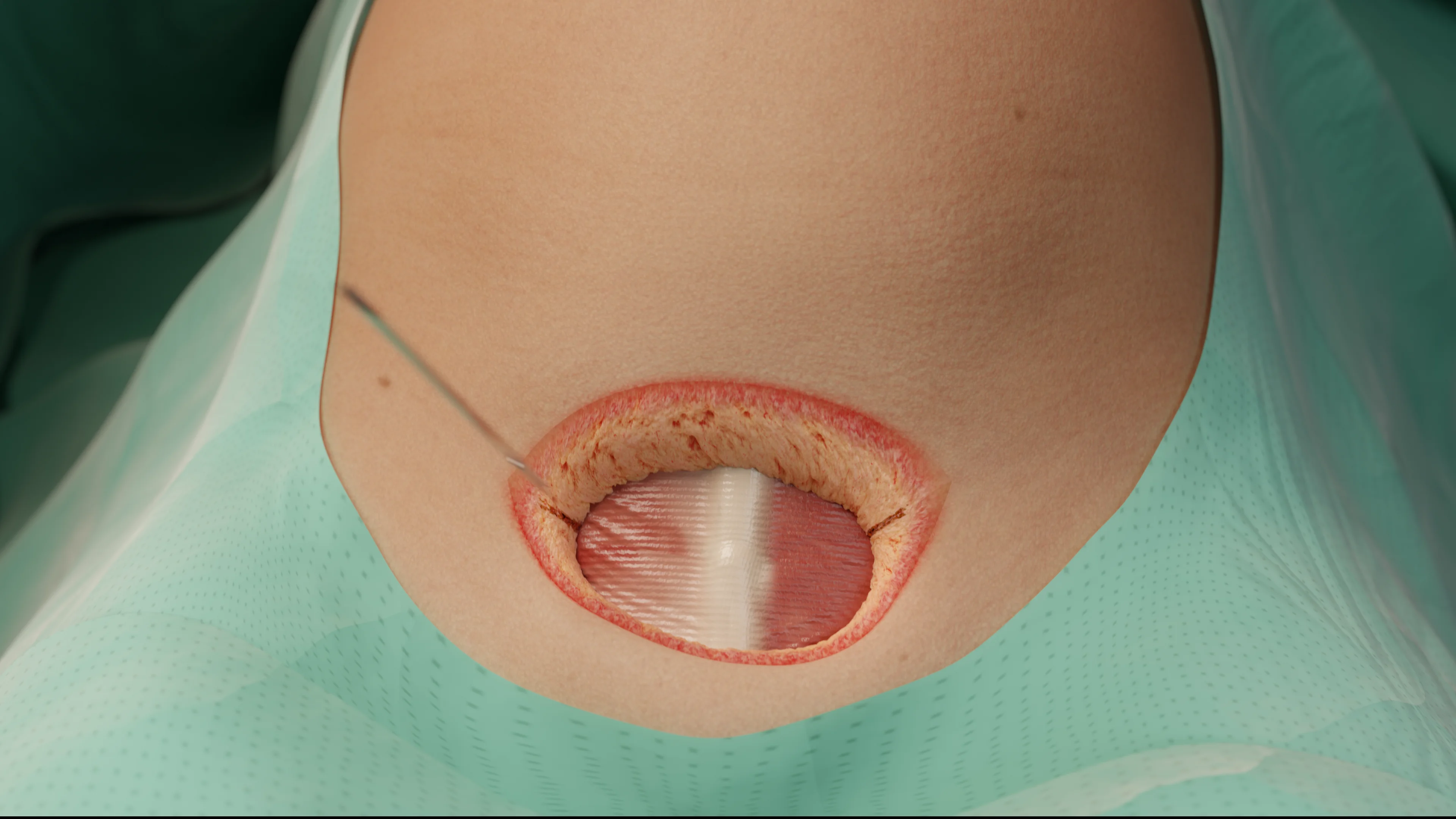
Incisione di Joel-Cohen
Sviluppata negli anni ’70 come alternativa alla tecnica di Pfannenstiel. Viene eseguita in modo rettilineo, 3 cm al di sopra della proiezione dell’incisione classica di Pfannenstiel, lunga 15 cm.
Caratteristiche principali:
- Vengono sezionati solo la cute e il fascio, mentre i muscoli e il peritoneo vengono separati con un taglio netto.
- Il peritoneo viene aperto trasversalmente senza dilatazione con delle forbici.
- Non viene eseguita la sutura di routine del peritoneo parietale e viscerale.
- I vantaggi includono: riduzione della durata dell’intervento di 6-10 minuti, riduzione del dolore postoperatorio, riduzione della perdita di sangue e dell’incidenza di febbre (Cochrane, 2022).
- Svantaggi: l’incisione è meno gradevole dal punto di vista estetico rispetto a quella di Pfannenstiel, ciò nonostante non ha alcuna rilevanza clinica.
Tecnica Misgav-Ladach (variante Joel-Cohen)
Uno sviluppo evolutivo del metodo Joel-Cohen proposto da Stark (1995).
Principi:
- Incisioni nette minime, separazione dei tessuti effettuata prevalentemente con strumenti smussati;
- L’incisione uterina è ridotta (2-3 cm), poi viene allargata con le dita;
- Non vengono eseguiti la sutura e il drenaggio di routine del peritoneo;
- Sutura singola sull’utero;
- Recupero rapido del paziente.
Benefici basati su prove scientifiche (Cochrane, 2022; RCOG, 2022):
- Riduzione della perdita di sangue di 100-200 ml;
- Riduzione della durata dell’intervento chirurgico di 7-10 minuti;
- Riduzione dell’incidenza delle infezioni postpartum e della sindrome dolorosa;
- Mobilizzazione e dimissioni anticipate.
Impiego: è lo “standard di riferimento” per il taglio cesareo elettivo nella maggior parte delle cliniche europee.
Incisione uterina (isterotomia)
Incisione trasversale del segmento inferiore
L’accesso più sicuro e comune. Viene eseguita nel segmento uterino inferiore, 1-2 cm sopra la plica vescico-uterina.
- L’incisione è lunga 2-3 cm e viene poi allargata con le dita (in modo smusso).
- Dopo l’estrazione del feto, viene eseguita la sutura con materiale riassorbibile.
Vantaggi:
- Perdita di sangue minima;
- Cicatrice robusta;
- Basso rischio di rottura durante i parti successivi (fino allo 0,5%);
- Semplicità tecnica.
Svantaggi: difficile in caso di aderenze gravi o segmento inferiore uterino non sviluppato (prima della 30ª settimana di gestazione).
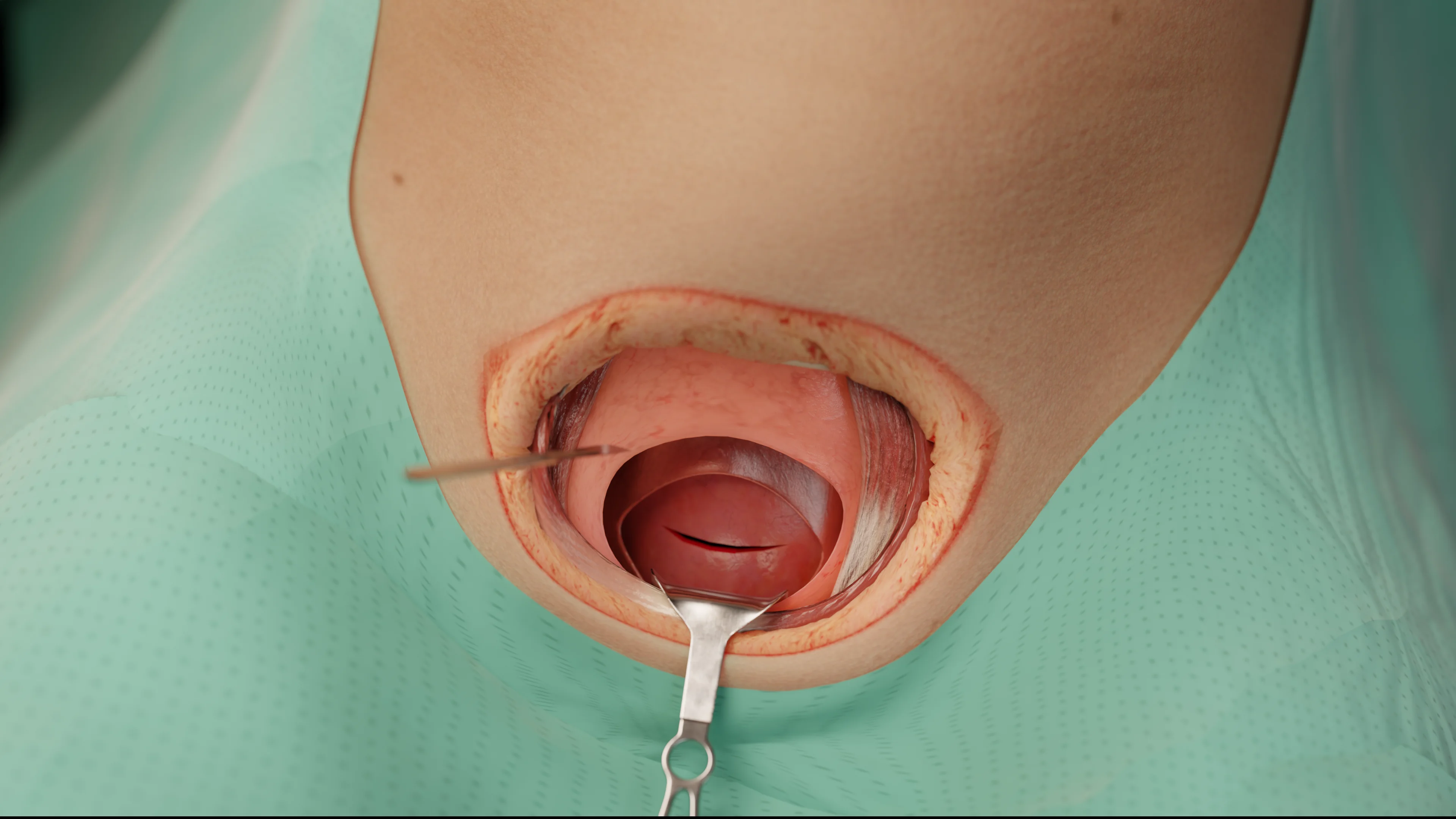
Incisione verticale (classica)
Si estende dal segmento inferiore fino al corpo dell’utero per 8-10 cm.
Indicazioni:
- Placenta previa;
- Gravidanza prematura (≤ 28 settimane);
- Aderenze pronunciate;
- Anomalie della posizione fetale.
Svantaggi:
- Elevato rischio di sanguinamento;
- Cicatrice difettosa (rischio di rottura fino al 4-9% durante le successive gravidanze);
- Aumento dell’incidenza delle complicanze infettive;
- Viene utilizzato esclusivamente in caso di condizioni potenzialmente letali.
Incisioni a T e a J
Utilizzate nei casi di estrazione difficile (per es., testa grande o presentazioni anomale).
Eseguite come estensione verticale (T) o laterale (J) dell’incisione trasversale.
È importante tenere presente che tali incisioni aumentano il rischio di rottura della cicatrice durante le successive gravidanze e che alla paziente dovrebbe essere consigliato di sottoporsi ad un taglio cesareo elettivo nei parti futuri.
Estrazione fetale
Dopo aver aperto la sacca amniotica e prelevato una piccola quantità di liquido amniotico, il feto viene estratto con i seguenti metodi:
- Presentazione cefalica: una mano viene inserita sotto la testa attraverso l’incisione e ritirata esercitando una tensione minima sui tessuti.
- Presentazione podalica: estrazione dalle natiche, poi dalle spalle e dalla testa (metodo Tsovianov o manovra classica di Bracht).
- Presentazione trasversale: è possibile eseguire una manovra interna di rotazione della gamba del feto e quindi procedere all’estrazione.
Punto importante: evitare un’eccessiva pressione di trazione per ridurre al minimo le lesioni all’utero e al feto.
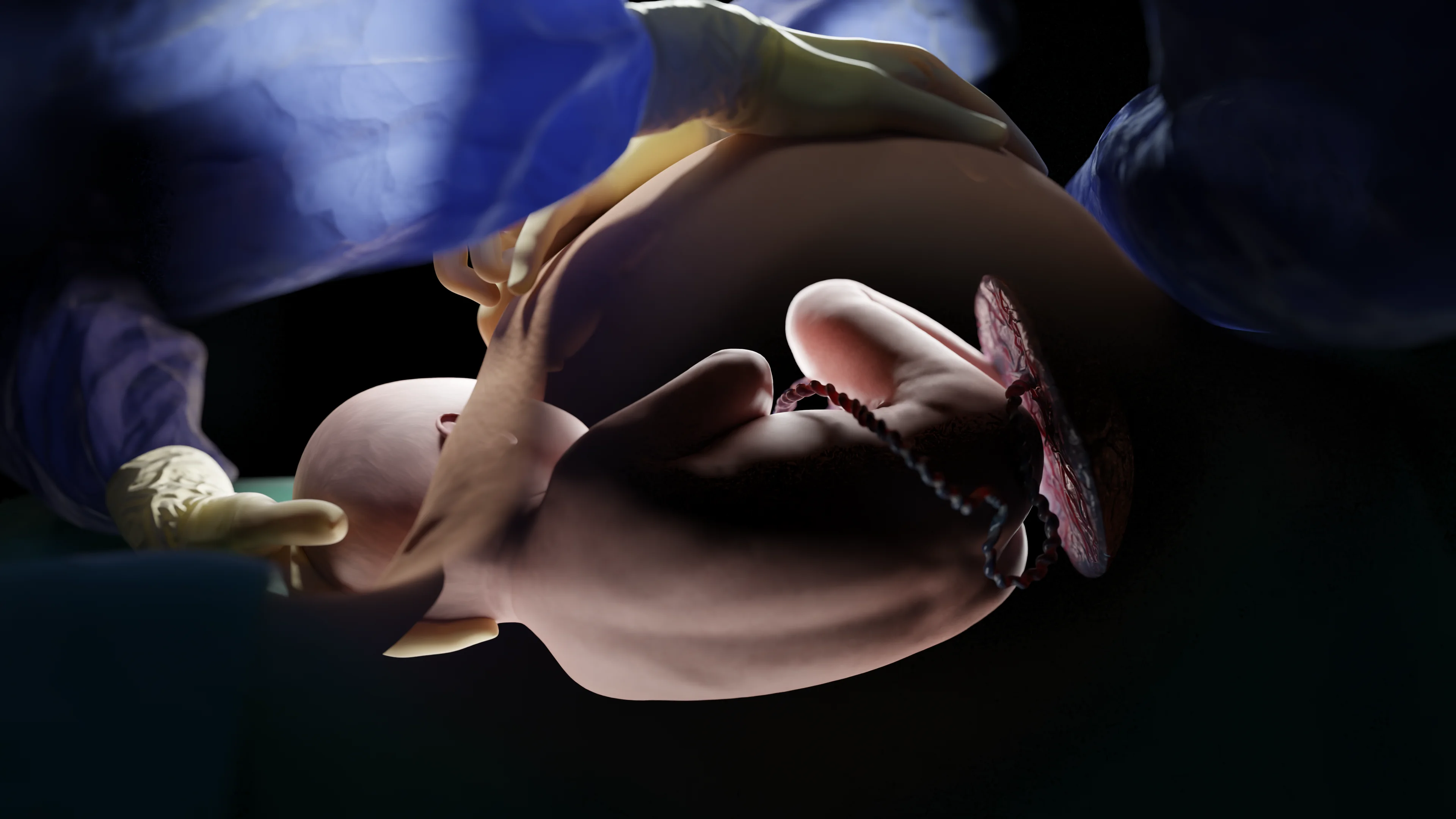
Separazione della placenta e prevenzione dell’emorragia
La separazione spontanea della placenta è la più sicura. Dopo la sua fuoriuscita, la cavità uterina viene ispezionata e i resti delle membrane fetali vengono rimossi.
Prevenzione dell’emorragia:
- Somministrazione di ossitocina 10 U in bolo endovenoso, seguita da infusione di 20-40 U in 1000 mL di soluzione alla velocità di 60-80 mL/h;
- In caso di rischio di ipotensione, carbetocina 100 mcg per via endovenosa, lentamente;
- Massaggio uterino fino a ottenere un tono uterino fermo.
Tecnica di sutura uterina
Sutura singola
Viene eseguita come sutura continua con materiale riassorbibile (Vicryl 1–0).
- Semplicità, tempi chirurgici più brevi, minore perdita di sangue.
- È utilizzata nel metodo Misgav-Ladach.
- Le meta-analisi (Bujold et al., 2021) dimostrano che la resistenza della cicatrice è paragonabile a quella delle doppie suture.
Sutura doppia
La prima linea è una sutura continua dello strato mucoso e muscolare; la seconda linea è una linea di inversione siero-muscolare.
- Il vantaggio è la formazione di una cicatrice potenzialmente più sicura.
- Lo svantaggio è il tempo operatorio più lungo e un leggero aumento di emorragie.
Dettagli
- Uso di materiali sintetici riassorbibili (vicryl, poliglicolide).
- Non devono rimanere aree ischemiche o tensione eccessiva dei tessuti.
- In caso di sanguinamento dai bordi chirurgici, si utilizzano suture separate a Z o ottagonali.
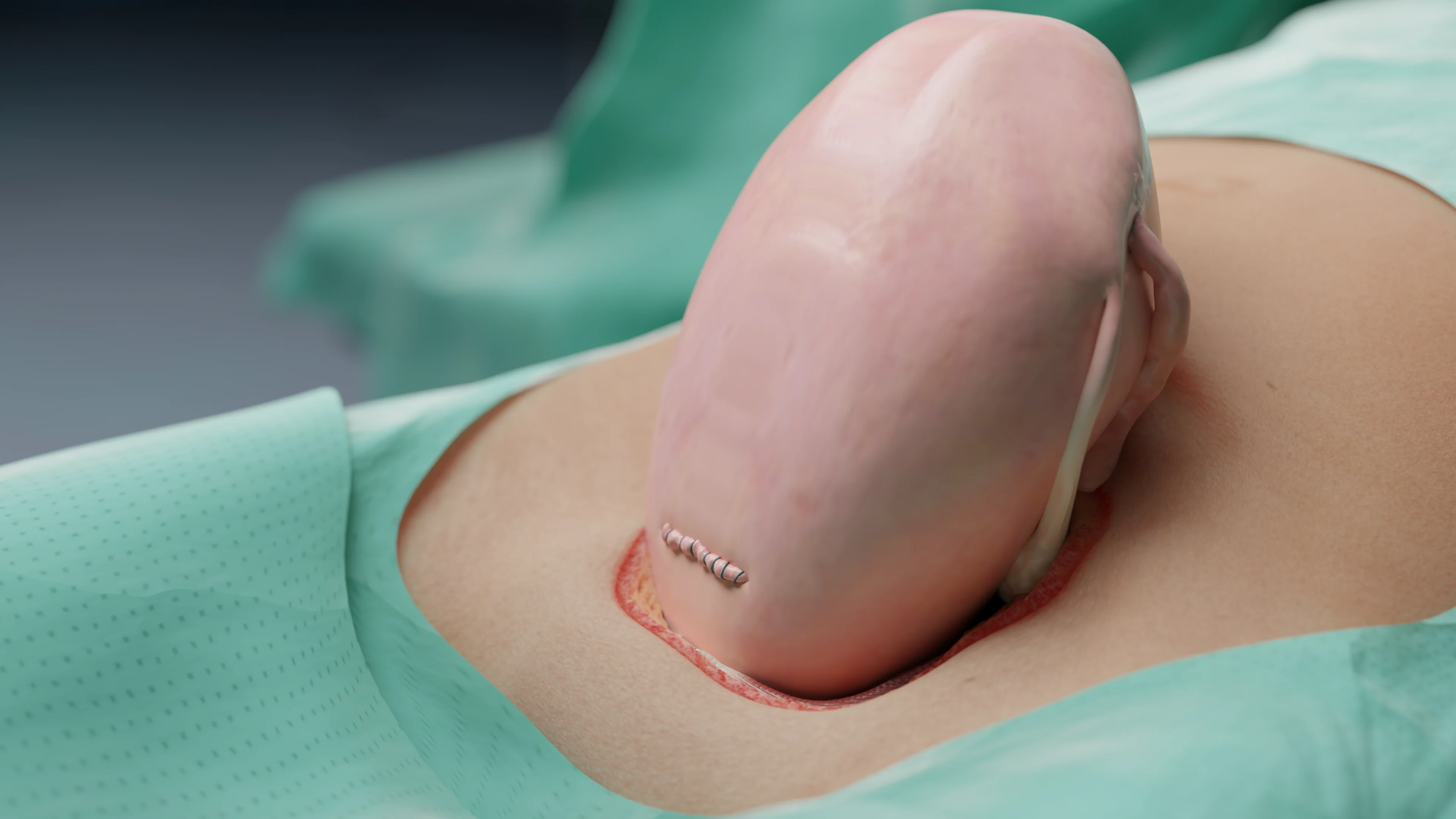
Sutura e chiusura degli strati della parete addominale
- Il peritoneo non viene suturato, poiché è stato dimostrato che ciò non aumenta il rischio d’infezioni e riduce la durata dell’intervento chirurgico.
- La fascia viene suturata con punti continui utilizzando materiale riassorbibile (Vicryl 1–0).
- Il tessuto sottocutaneo viene suturato con uno spessore di >2 cm per prevenire la formazione di sieromi.
- Sutura cutanea è cosmetica intradermica (monofilamento 3–0) o punti metallici se è necessaria una chiusura rapida.
Si conclude con medicazione asettica, controllo dell’emostasi e conteggio chirurgico.
Tecniche alternative e modificate
“Metodo Stark modificato”
Combina l’incisione di Joel-Cohen con una sutura uterina a doppia fila adattata e l’uso di una singola dose di antibiotico prima dell’incisione. Ampiamente utilizzato in Germania e Scandinavia.
“Metodo Misgav-Ladach modificato”
Viene utilizzato in situazioni di emergenza: dissezione minima, recupero rapido del feto, chiusura dell’utero con una singola sutura e sutura emostatica temporanea B-Lynch, se necessario.
Taglio cesareo mediante mini-laparotomia
Si usa in caso di feti piccoli o di morte prenatale; incisione cutanea ≤10 cm, lesioni minime, più comune nei paesi in via di sviluppo.
Estroflessione uterina vs sutura in situ
Estroflessione
L’utero viene rimosso dalla cavità addominale per consentirne la visualizzazione e facilitare la sutura.
- Vantaggi: migliore visibilità, controllo dell’emorragia.
- Svantaggi: aumento del dolore e ipotensione transitoria dovuta alla trazione dei legamenti.
Sutura in situ
La sutura dell’utero avviene in posizione, senza estrarlo.
- Risposte emodinamiche meno significative.
- Risultati equivalenti in termini di cicatrici ed emorragie.
La scelta del metodo dipende dall’esperienza del chirurgo e dalle condizioni del paziente.
Controllo del drenaggio e dell’emostasi
Il drenaggio addominale di routine non è raccomandato (NICE, 2021).
Indicazioni:
- Emorragia massiva;
- Lesioni alla vescica;
- Placenta fusa.
Il controllo dell’emostasi viene eseguito prima di suturare la fascia, con un’attenta ispezione del peritoneo e degli angoli dell’incisione uterina.
Durata e qualità dell’intervento chirurgico
- Durata media di un taglio cesareo standard (Misgav-Ladach): 25-35 minuti.
- Perdita media di sangue: 400-800 ml.
- Indicatori chiave di qualità:
- Tempo trascorso dall’incisione cutanea alla nascita del feto < 5 min;
- Assenza di suture emostatiche aggiuntive;
- Emostasi affidabile e cicatrice liscia.
Tendenze attuali e innovazioni
- Approcci ERAS in sala operatoria: ridurre al minimo le infusioni, riscaldare il paziente e ricorrere all’anestesia multimodale.
- Uso di bisturi a ultrasuoni per ridurre la perdita di sangue (studi limitati).
- Documentazione fotografica e registrazione digitale della procedura di taglio cesareo (implementate per il controllo qualità).
- Tecnica del taglio cesareo “gentile”: estrazione fetale ritardata, mantenimento del contatto pelle a pelle direttamente in sala operatoria, supporto psicologico (raccomandato dal NICE e dal RCOG per i casi di chirurgia elettiva).
Misure di prevenzione intraoperatorie
- Prevenzione delle emorragie:
- Ossitocina 10 unità EV; se a rischio: carbetocina 100 mcg EV;
- Controllo dell’emostasi e compressione vascolare temporanea;
- In caso di placenta percreta, è possibile ricorrere ad un approccio multidisciplinare, all’embolizzazione o all’isterectomia.
- Controllo termico: mantenere una temperatura ≥ 36 °C riduce il rischio di emorragia e infezione.
- Terapia infusionale razionale: riduzione dei cristalloidi a < 2 litri, colloidi/trasfusioni in base all’emodinamica, se necessario.
Gestione postoperatoria dopo il taglio cesareo
Monitoraggio e osservazione
Le prime 2 ore (nel reparto di terapia intensiva): controllo della pressione arteriosa, del polso, della diuresi, delle condizioni uterine e della perdita di sangue.
Se si riscontrano segni di ipotonia o sanguinamento, è necessario procedere immediatamente all’ispezione della ferita e alla terapia emostatica.
Anestesia
Approccio multimodale (secondo ERAS-ACOG 2022):
- FANS (ketorolac, ibuprofene) + paracetamolo a intervalli regolari;
- Blocchi locali (blocco TAP, blocco QL) o analgesia epidurale prolungata;
- Ridurre al minimo l’uso degli oppioidi, utilizzandoli solo in caso di dolore intenso.
Mobilizzazione precoce e alimentazione
È consentito alzarsi dopo 6 ore, assumere liquidi dopo 2 ore e cibo dopo 6 ore, in assenza di nausea. Mangiare precocemente migliora la peristalsi e riduce il rischio di paresi intestinale.
Prevenzione di trombosi
Compressione meccanica immediatamente dopo l’intervento chirurgico, EBPM (dopo 6-12 ore).
Durata: fino a 7 giorni o più in caso di rischio elevato.
Controllo delle infezioni
Una temperatura inferiore a >38 °C nelle prime 48 ore è una ragione per escludere l’endometrite o l’infezione della ferita.
Il trattamento è empirico (cefalosporina di II-III generazione + metronidazolo).
Riabilitazione e dimissione
Dimissione a casa dal 3° al 5° giorno, se le condizioni sono soddisfacenti.
Raccomandazioni post-procedura:
- Controllo dal ginecologo dopo 10-14 giorni;
- Evitare esercizi fisici intensi per 4-6 settimane;
- L’intervallo ottimale tra una gravidanza e l’altra è ≥ 18 mesi.
Sostegno all’allattamento al seno
Nell’anestesia regionale, il contatto pelle a pelle precoce e l’allattamento al seno nei primi 30 minuti riducono il rischio di problemi di allattamento e depressione postpartum.
Principi degli approcci moderni all’esecuzione del taglio cesareo
Gli approcci moderni al taglio cesareo si basano su quattro principi fondamentali:
- Ottimizzazione delle indicazioni: ridurre l’incidenza di tagli cesarei primari è uno degli obiettivi globali dell’OMS. L’uso di scale (ad esempio, la classificazione di Robson) consente la standardizzazione delle indicazioni e l’analisi della qualità dell’assistenza ostetrica.
- Tecniche chirurgiche non aggressive: la tecnica Misgav-Ladach ha dimostrato di offrire vantaggi in termini di riduzione della durata dell’intervento, minore perdita di sangue e dolore, senza aumentare i tassi di complicanze.
- Prevenzione completa delle complicanze: la profilassi antibiotica singola prima dell’incisione e la profilassi della TEV sono standard obbligatori di qualità dell’assistenza.
- Programmi ERAS: la mobilizzazione precoce, la restrizione per le infusioni, la gestione multimodale del dolore e la nutrizione precoce riducono la durata della degenza ospedaliera e accelerano il recupero.
Nonostante la standardizzazione, permangono alcune questioni controverse: il metodo ottimale di sutura uterina, la necessità di suturare il peritoneo, la scelta dei farmaci per prevenire l’emorragia. Questi argomenti richiedono ulteriori studi multicentrici.
Il taglio cesareo è un metodo di parto altamente efficace, eseguito sulla base di rigorose indicazioni mediche. Le attuali linee guida internazionali mirano a migliorare la sicurezza, ridurre le complicanze e preservare la salute riproduttiva delle donne.
Le prestazioni ottimali del taglio cesareo prevedono:
- Rigida osservanza delle indicazioni;
- Profilassi antibiotica prima dell’incisione;
- Utilizzo di tecniche delicate (Joel-Cohen/Misgav-Ladach);
- Gestione multimodale del dolore e mobilizzazione precoce;
- Approccio interdisciplinare in situazioni ad alto rischio.
FAQ
1. In quali casi viene eseguito un taglio cesareo?
2. In base a quali tempistiche viene eseguito il taglio cesareo elettivo?
3. È necessario attendere il travaglio quando si effettua il taglio cesareo elettivo?
4. Come viene eseguito un taglio cesareo e quanti strati vengono tagliati?
5. Quanto dura un parto cesareo?
6. Quanto è doloroso il taglio cesareo e quale tipo di anestesia è preferibile?
7. Posso richiedere un parto cesareo se lo desidero?
8. Qual è meglio: il parto cesareo o il parto naturale?
9. Qual è la preparazione al parto cesareo e con quanti giorni di anticipo è necessario essere ricoverati in ospedale?
10. Come avviene la convalescenza e quando si viene dimessi dopo un taglio cesareo?
11. Quanto tempo impiega la cicatrice a guarire dopo il taglio cesareo?
12. Quanto dura il sanguinamento dopo un taglio cesareo?
13. Quando posso avere rapporti sessuali e fare esercizio fisico dopo un taglio cesareo?
14. Quando inizia l’allattamento dopo un taglio cesareo?
15. Quante volte posso sottopormi a un taglio cesareo e quando posso rimanere nuovamente incinta dopo un taglio cesareo?
Bibliografia
1.
Catalogo VOKA. [Risorsa elettronica].
https://catalog.voka.io/
2.
World Health Organization (Organizzazione mondiale della sanità). WHO Recommendations: Non-Clinical Interventions to Reduce Unnecessary Caesarean Sections. Geneva: WHO; 2021.
3.
NICE. Caesarean Birth (NG192). National Institute for Health and Care Excellence; 2021.
4.
ACOG Practice Bulletin No. 205. Vaginal Birth After Cesarean Delivery. Obstet Gynecol. 2023.
5.
RCOG. Birth After Previous Caesarean Birth (Green-top Guideline 45). 2022.
6.
Cochrane Database Syst Rev. Surgical techniques for cesarean section (Review). 2022.
7.
Bujold E et al. Single- vs Double-Layer Closure of the Uterine Incision and Risk of Uterine Rupture.